La chirurgie de la descente d’organes (cure de prolapsus)
Qu’est-ce qu’une descente d’organes ?
Le pelvis, ou petit bassin de la femme, contient trois organes : la vessie en avant, l’utérus et le vagin au milieu, et le rectum en arrière. Un prolapsus génital (ou descente d’organes) est un déplacement anormal d’un ou de plusieurs organes du pelvis vers le bas avec éventuellement, l’issue de cet organe, à travers l’orifice vulvaire. Il existe plusieurs sortes de descente d’organes en fonction du ou des organes touchés.
Quelles sont les causes d’une descente d’organes ?
Elle est favorisée par les accouchements par les voies naturelles et certaines prédispositions personnelles (tissus qui tiennent moins bien). Mais aussi tout ce qui entraîne une augmentation importante de la pression dans le ventre (et tend à pousser les organes en dehors du ventre) : les métiers où l’on porte lourd et souvent, le tabagisme chronique ou l’asthme à cause de la toux, la constipation…
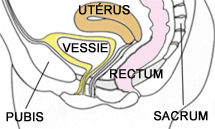
Les différents types de prolapsus :
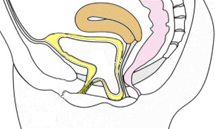
(en jaune)
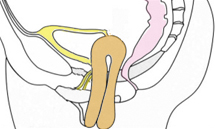
(en brun)
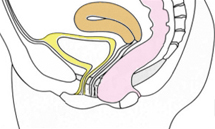
(en mauve)
Faut-il toujours se faire opérer d’une descente d’organes ?
Non, surtout pas ! Tout dépend de la qualité de vie de la patiente car c’est une intervention fonctionnelle. Ce n’est ni une intervention d’ordre vital ou esthétique. Ce qu’on demande à notre pelvis, c’est surtout d’être fonctionnel : offrir un confort sexuel en cas d’activité sexuelle, évacuer urines et selles quand on le souhaite, être confortable et non douloureux à tout moment. On peut avoir un prolapsus important et être peu gênée.
Avant de proposer un traitement chirurgical, on peut proposer dans certains cas la rééducation par kinésithérapie et/ou le port de pessaires : ce sont de petits dispositifs en forme de cube ou d’anneaux qui, introduits dans le vagin, permettent de maintenir les organes en place.
Prolapsus génital de la femme : le pessaire gynécologique : à quoi ça sert ? Comment l’utiliser ?
Le traitement chirurgical est un traitement curatif, et non un traitement préventif : il faut se faire opérer quand on a un prolapsus et quand on est gênée. Et non quand on vient de découvrir un petit prolapsus et qu’on a peur qu’il s’aggrave.
Quelles sont les techniques opératoires ?
Trois voies d’abord peuvent être utilisées : par cœlioscopie par le vagin (« voie vaginale ») ou en ouvrant l’abdomen (« laparotomie ») . Les voies les plus utilisées sont la voie vaginale et la voie cœlioscopique. On peut utiliser dans certains cas des prothèses. Ces tissus ressemblent à du voile de mariée. De nombreuses techniques ont été développées.
L’intervention peut comporter, dans certains cas, l’ablation de l’utérus.
Quels sont les risques opératoires ?
La cure de prolapsus est une intervention courante et bien réglée dont le déroulement est simple dans la majorité des cas.
En cours d’opération, la voie d’abord peut être modifiée selon les constatations faites au cours de l’intervention. Une ouverture de l’abdomen peut parfois s’avérer nécessaire alors que l’intervention était prévue par voie vaginale ou par cœlioscopie. Des lésions d’organes de voisinage de l’utérus peuvent se produire de manière exceptionnelle: blessure intestinale, des voies urinaires ou des vaisseaux sanguins nécessitant une prise en charge chirurgicale spécifique. Dans le cas exceptionnel d’hémorragie pouvant menacer la vie de la patiente, une transfusion sanguine ou de produits dérivés du sang peut être rendue nécessaire.
Dans les suites de l’intervention, un traitement antalgique puissant durant les premières 24 heures vous permettent d’être confortable. Après l’ablation de la sonde urinaire, des difficultés à uriner peuvent être rencontrées pendant quelques jours et peuvent parfois justifier un traitement médicamenteux, éventuellement de remettre en place une sonde urinaire, voire de prolonger la durée prévue d’hospitalisation. Parfois, un hématome ou une infection (abcès) de la cicatrice peuvent survenir, nécessitant le plus souvent de simples soins locaux. Il n’est pas rare qu’une infection urinaire survienne, généralement sans gravité après une cure de prolapsus. Sauf cas particulier, un traitement anticoagulant est prescrit pendant la période de l’hospitalisation afin de réduire le risque de phlébite (formation d’un caillot dans une veine des jambes) ou d’embolie pulmonaire. Exceptionnellement, une hémorragie ou une infection sévère peuvent survenir dans les jours suivant l’opération et nécessiter une réintervention. Comme toute chirurgie, cette intervention peut comporter très exceptionnellement un risque vital ou de séquelles graves.
À distance de l’intervention, il existe une possibilité d’amélioration incomplète voire d’échec de certains aspects de l’intervention, par exemple : persistance d’une partie de la descente d’organes, absence d’amélioration ou amélioration partielle de l’incontinence urinaire, persistance ou apparition d’une gêne lors des rapports sexuels.
Il peut parfois survenir une récidive de prolapsus ou d’incontinence urinaire plusieurs mois ou années après une intervention initialement satisfaisante.
Certains risques peuvent être favorisés par votre état, vos antécédents ou par un traitement pris avant l’opération. Il est impératif d’informer le médecin de vos antécédents (personnels et familiaux) et de l’ensemble des traitements et médicaments que vous prenez.
Dr Vincent Ducrotoy
Chirurgien-gynécologue-obstétricien
Pour en savoir plus
Traitement du prolapsus par voie vaginale
Traitement du prolapsus par cœlioscopie
Fiches d’informations éditées par le CNGOF (Collège national des gynécologues obstétriciens français)
Prolapsus génital de la femme : des solutions pour le traiter
Prolapsus génital de la femme : le pessaire gynécologique : à quoi ça sert ? Comment l’utiliser ?
Fiche d’information éditée par la HAS (Haute autorité de santé)

